Insulinoterapia w cukrzycy wiąże się z codziennymi wielokrotnymi wstrzyknięciami insuliny. Sposób wykonywania iniekcji oraz dobór insuliny i miejsc wkłucia mają bardzo duże znaczenie dla prawidłowego leczenia i ograniczenia ryzyka powikłania, jakim jest lipohiperdystrofia poinsulinowa.
Reklama
Co to jest lipohiperdystrofia?
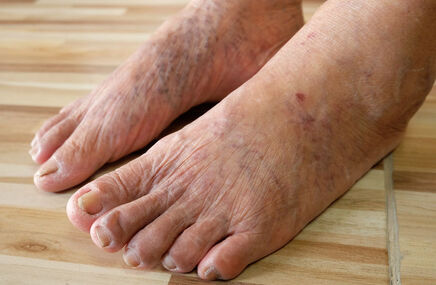
Lipohiperdystrofia poinsulinowa, czyli przerost tkanki podskórnej w miejscach stałego podawania insuliny w cukrzycy, jest najczęstszym skórnym powikłaniem tego leczenia. Może występować aż u blisko połowy chorych z cukrzycą stosujących insulinę, zwłaszcza u chorych z cukrzycą typu 1.
Przyczyna lipohiperdystrofii pozostaje nieznana. Nie wiemy, czy powoduje ją podawana miejscowo insulina, która jest istotnym czynnikiem wzrostowym dla tkanek, czy też powtarzający się uraz mechaniczny skóry związany z częstymi wkłuciami.
Na rozwój lipohiperdystrofii wpływają rodzaj i dawka insuliny oraz liczba wkłuć w ciągu doby, a także zmienność miejsc iniekcji, a więc podawanie insuliny w różne miejsca na ciele, a nie w nieliczne, preferowane przez chorego lokalizacje.
Reklama
Jak rozpoznać zrosty po zastrzykach?
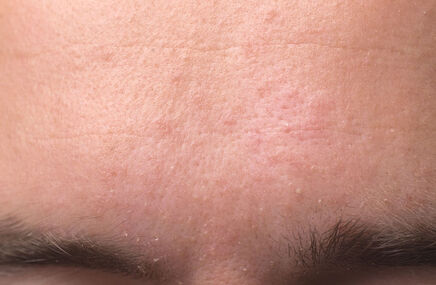
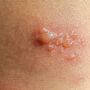
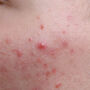
Lipohiperdystrofia poinsulinowa bardzo często pozostaje nierozpoznana, chociaż diagnoza może zostać postawiona na podstawie dokładnego badania przedmiotowego i nie wymaga zaawansowanych metod diagnostycznych. W miejscach podawania insuliny skóra staje się twarda, zbita, a pod skórą pojawiają się różnej wielkości grudki.
Zrosty po zastrzykach – czy te małe grudki na brzuchu są niebezpieczne?
Początkiem rozwoju lipohiperdystrofii jest zwiększenie spoistości skóry w miejscach podawania insuliny, a w dalszym etapie pojawiają się zgrubienia skóry i wyczuwalne podskórne guzki, które mogą powodować dyskomfort i miejscowy ból, a także problemy z estetycznym wyglądem skóry.
Co istotne, powstawanie tych zmian skórnych ma nie tylko znaczenie kosmetyczne. Podawanie insuliny w miejsca na skórze objęte lipohiperdystrofią wpływa na upośledzenie i zwolnienie jej wchłaniania z miejsca podania, a więc na jej biodostępność, a tym samym skuteczność działania.
Podczas wizyt w poradniach diabetologicznych pacjenci są zachęcani do zmian miejsc podawania insuliny. Mimo to te sugestie, może wyrażone w niedostateczny sposób, często pozostają niezrealizowane, a chorzy wracają do swoich utartych nawyków.
Czy zmiana miejsca wkłucia przyniesie efekt?
Dlaczego nie lubimy zmieniać miejsc podawania insuliny? Pewnie jedną z odpowiedzi jest rutyna i wygoda wykonywania wkłuć, która ogranicza je do określonych powierzchni ciała. Wydaje się, że równie ważną motywacją jest ból. Pacjenci często mówią, że chcą robić wstrzyknięcia w miejsca mniej bolesne lub niebolesne.
W miejscach objętych procesem lipohiperdystrofii dochodzi do przerostu tkanki podskórnej i włóknistej, natomiast liczba zakończeń nerwowych czy naczyń krwionośnych jest tam zmniejszona, w związku z tym iniekcje są mniej bolesne, mniejsze jest też ryzyko krwawienia, więc pacjenci chętniej wybierają te lokalizacje.
Kontynuacja podawania insuliny w zmienione miejsca prowadzi do dalszego nasilania objawów miejscowych, a zaburzone wchłanianie insuliny – do pogorszenia paramentów kontroli choroby. Dodatkowo, w zależności od tego, czy chory z cukrzycą jest prawo-, czy leworęczny (a więc z której strony łatwiej jest mu wykonywać iniekcje), obszary lipohiperdystrofii mogą występować asymetrycznie.
Powstawanie zmian lipohyperdystroficznych zależy od czasu trwania cukrzycy, uporczywego podawania insuliny w te same miejsca (np. w brzuch), młodego wieku i szczupłej sylwetki, używanych wstrzykiwaczy oraz starszych typów insuliny. Stosowanie analogów insulin ludzkich rzadziej powoduje powstawanie zmian skórnych. Stwierdzono też zależność pomiędzy obecnością przeciwciał przeciwinsulinowych (IA, ang. insulin autoantibodies) a występowaniem lipohyperdystrofii.
Reklama
Miejsca podawania insuliny
Co robić, aby nie doszło do powstania zmian skórnych? Podstawowym zaleceniem jest zmiana miejsc podawania insuliny. Już na początku leczenia należy zapoznać pacjenta z tym powikłaniem, żeby umiał je rozpoznać na wczesnym etapie.
Warto od początku przyzwyczaić się do rutynowego zmieniania miejsc podawania insuliny. Wybór miejsc wkłucia jest duży – ramiona, brzuch, uda, pośladki. Zaleca się, aby w każdym tygodniu podawać insulinę w inny obszar ciała, oraz żeby zachować odstęp ok. 1 cm pomiędzy miejscami poszczególnych wkłuć.
Dzięki temu utrzymuje się okres 1,5-2 miesięcy pomiędzy wykorzystaniem jednego obszaru wkłucia, co pozwala na regenerację tkanek i opóźnia rozwój lipohyperdystrofii.
Reklama
Podawanie insuliny – jak robić zastrzyki, by zmniejszyć występowanie zrostów?
Ważnym czynnikiem jest właściwy dobór igieł do podawania insuliny. Na rynku są obecnie dostępne wkłucia w rozmiarach 4, 5, 6, 8 i 12 mm. Im młodszy i drobniejszy pacjent, tym mniejszy rozmiar igły powinien wybrać, a kobiety stosują mniejsze rozmiary igieł niż mężczyźni.
Dobrze jest omówić tę kwestię z zespołem diabetologicznym, aby jak najlepiej dobrać wielkość igły.
Oczywiście wraz z dorastaniem dzieci z cukrzycą typu 1 i na różnych etapach życia rozmiar igły będzie się zmieniał – warto o tym pamiętać. Jest jeszcze jedno zalecenie dotyczące wkłuć – należy je stosować tylko jeden raz i wymieniać. Im częściej będzie się zdarzać ponowne wykorzystanie wkłucia tym większe, poza ryzykiem zakażenia, jest również ryzyko rozwoju lipohiperdystrofii.

Reklama
Jak radzić sobie ze zrostami?
A jakie są możliwości, jeżeli zmiany skórne już powstały? W pierwszej kolejności należy zrezygnować z tego miejsca do podawania insuliny i wybierać inne obszary, zmieniając je jak opisano powyżej.
Proponowane są techniki masażu z wykorzystaniem różnych metod wspomagających, a także wcieranie w skórę preparatów natłuszczających, odżywczych i mających pobudzić krążenie krwi w zmienionej tkance skórnej (lanolina, wazelina, parafina, preparaty z nagietkiem, rumiankiem, szałwią, wyciągiem z kapusty).
Skuteczność tych metod nie jest udowodniona medycznie, chociaż mogą one spowodować złagodzenie objawów zwłaszcza na wstępnym etapie. W stanach zaawansowanych dostępne są zabiegi liposukcji i medycyny kosmetycznej. Warto też prowadzić dokumentację fotograficzną zmian skórnych, aby uchwycić postęp lub regres lipohyperdystrofii.
Mniejsza liczba wkłuć ogranicza ryzyko powstawania i nasilenia zmian skórnych. Dlatego stosowanie pomp insulinowych stanowi dobrą alternatywę dla metody wielokrotnych wstrzyknięć. Na rynku dostępnych jest szereg modeli pomp, w tym m.in. pompy Accu-Chek cechujące się małymi wymiarami i nowoczesnym wyglądem. Stosując pompy insulinowe, wkłucie zmienia się co min. 72 godziny, dzięki czemu wielokrotnie zmniejsza się liczbę wkłuć w porównaniu z leczeniem z wykorzystaniem penów.