Reklama
Czym jest łuszczyca i jakie są jej rodzaje?
Łuszczyca należy do grupy przewlekłych chorób zapalnych skóry o podłożu autoimmunologicznym. Najczęściej spotykana jest łuszczyca skóry, która może przyjmować różne formy. Wyróżniamy dwa główne typy tej choroby. Pierwszy z nich, określany jako typ młodzieńczy, pojawia się przed 40. rokiem życia. Ma on podłoże genetyczne i jest dziedziczny. U większości pacjentów z tym typem łuszczycy stwierdza się obecność antygenu HLA-Cw6. Choroba w tym przypadku zwykle przebiega ciężej i wykazuje większą oporność na stosowane leczenie.
Drugi typ łuszczycy, nazywany typem dorosłych, rozwija się zwykle między 50. a 60. rokiem życia. W tej grupie pacjentów przebieg łuszczycy jest łagodniejszy. Niezależnie od typu, choroba może przybierać różne formy. Najczęstszą postacią jest łuszczyca zwyczajna (pospolita), występująca u 80-90% pacjentów. Charakteryzuje się ona obecnością czerwonych, dobrze odgraniczonych wykwitów pokrytych srebrzystą łuską.
Reklama
Przyczyny łuszczycy
Wielu pacjentów zadaje pytanie, skąd się bierze łuszczyca? Przyczyny rozwoju tej choroby nie są jednoznacznie określone, jednak naukowcy wskazują na jej złożone podłoże. Eksperci wciąż badają przyczyny powstawania choroby łuszczyca, zwracając szczególną uwagę na czynniki genetyczne i środowiskowe. Jeśli chodzi o te pierwsze, ryzyko zachorowania znacząco wzrasta, jeśli choroba występuje w rodzinie.
Istotne znaczenie mają również procesy odpornościowe. W łuszczycy dochodzi do nieprawidłowej odpowiedzi układu immunologicznego, która prowadzi do nadmiernego namnażania się komórek naskórka.
Na rozwój choroby wpływają także czynniki środowiskowe. Wśród nich szczególne znaczenie mają infekcje (zwłaszcza zakażenia paciorkowcem), które mogą wywołać pierwsze objawy choroby lub spowodować jej zaostrzenie. Stres, zarówno fizyczny jak i psychiczny, często przyczynia się do pogorszenia stanu skóry. Urazy mechaniczne, niektóre leki, nadużywanie alkoholu czy palenie tytoniu również mogą prowokować wystąpienie zmian łuszczycowych.
Czy łuszczyca jest zaraźliwa?
Istotną kwestią, która często budzi niepokój pacjentów i ich otoczenia, jest zakaźność łuszczycy. Należy więc stanowczo podkreślić, że łuszczyca nie jest chorobą zakaźną. Nie można się nią zarazić poprzez kontakt ze zmianami skórnymi, korzystanie z tych samych przedmiotów czy przebywanie z chorym. Dotyczy to również kontaktów intymnych. Jest to bardzo ważna informacja, która powinna być szeroko rozpowszechniana, ponieważ osoby chorujące na łuszczycę często spotykają się z nieuzasadnionym lękiem przed zarażeniem ze strony innych osób.
Reklama
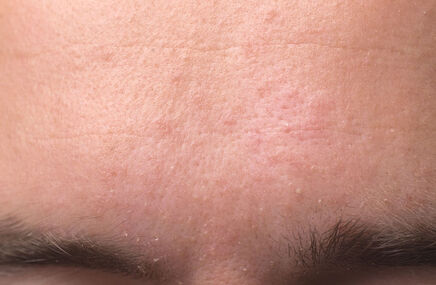
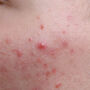
Jak wygląda łuszczyca?
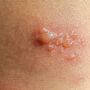
Łuszczyca jest przewlekłą chorobą zapalną skóry o trudnym do przewidzenia przebiegu. Mimo że pierwsze objawy łuszczycy mogą pojawić się w każdym wieku, najczęściej choroba ujawnia się między 20. a 30. rokiem życia. Łuszczyca zwyczajna, nazywana także plackowatą, jest najczęstszą postacią choroby i charakteryzuje się występowaniem wyraźnie odgraniczonych od zdrowej skóry, rumieniowych zmian z charakterystycznym srebrzysto-białym złuszczaniem. W przebiegu łuszczycy zmiany chorobowe mogą pojawiać się i ustępować, a okresy zaostrzeń przeplatają się z okresami remisji. Czasami choroba może być prowokowana przez różne czynniki zewnętrzne, takie jak stres, infekcje czy urazy mechaniczne skóry.
Podstawowe objawy łuszczycy to:
- czerwone, dobrze odgraniczone wykwity pokryte srebrzystą łuską,
- świąd skóry o różnym nasileniu,
- charakterystyczny objaw świecy stearynowej - srebrzysty nalot po zdrapaniu łuski,
- objaw Köbnera - pojawianie się zmian w miejscu urazu skóry,
- objaw Auspitza - kropelkowe krwawienie po usunięciu łuski.
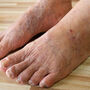
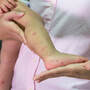
Często spotykane są również specyficzne odmiany choroby, takie jak łuszczyca paznokci czy łuszczyca skóry głowy. Zmiany łuszczycowe najczęściej lokalizują się na łokciach i kolanach, w obrębie owłosionej skóry głowy oraz w dolnej części pleców. Szczególnie uciążliwą postacią jest łuszczyca stawowa, która oprócz zmian skórnych powoduje również dolegliwości ruchowe.
Zmiany na skórze czasami mylone są z łojotokowym zapaleniem skóry, dlatego tak ważna jest właściwa diagnostyka.
Reklama
Leczenie łuszczycy
Łuszczyca to przewlekła choroba skóry, której leczenie wymaga odpowiedniego podejścia, dostosowanego do nasilenia objawów, lokalizacji zmian, wieku pacjenta oraz ewentualnych chorób współistniejących. Współczesna medycyna oferuje szeroki wachlarz możliwości terapeutycznych, które pozwalają skutecznie minimalizować objawy i poprawiać jakość życia pacjentów.
Czy łuszczyca jest uleczalna?
Łuszczyca jest chorobą przewlekłą, co oznacza, że obecnie nie istnieje metoda pozwalająca na jej całkowite wyleczenie. Jednak nowoczesne metody terapeutyczne umożliwiają skuteczną kontrolę objawów i znaczące wydłużenie okresów remisji. Właściwe leczenie pozwala na znaczącą poprawę jakości życia pacjentów i zapobieganie powikłaniom choroby.
Warto podkreślić, że przebieg łuszczycy jest bardzo indywidualny. U niektórych osób choroba ma przebieg łagodny i wymaga jedynie okresowego stosowania leków miejscowych. U innych pacjentów konieczne jest intensywne leczenie ogólne. Kluczowe znaczenie ma regularne stosowanie zaleconych terapii i systematyczne wizyty kontrolne u dermatologa.
Leczenie miejscowe
Pierwszym krokiem w terapii łuszczycy jest zazwyczaj stosowanie preparatów miejscowych, aplikowanych bezpośrednio na zmienione chorobowo obszary skóry. Do najczęściej używanych należą preparaty złuszczające, które pomagają usunąć martwy naskórek, oraz glikokortykosteroidy, łagodzące stan zapalny i zmniejszające świąd. Ważnym elementem leczenia są również leki zawierające pochodne witaminy D3, regulujące procesy regeneracji skóry. W niektórych przypadkach wykorzystuje się także preparaty z dziegciem lub cygnoliną, które znajdują zastosowanie w terapii zmian o średnim nasileniu.
Leczenie łuszczycy skóry głowy
Łuszczyca skóry głowy wymaga specjalnego podejścia, ze względu na trudną lokalizację zmian. W terapii stosuje się szampony i płyny zawierające kwas salicylowy, dziegieć lub mocznik, które pomagają zmiękczyć łuskę. W niektórych przypadkach lekarze zalecają miejscowe preparaty steroidowe lub leki z witaminą D3, dostępne w formie pianek, płynów lub kremów, które są łatwe w aplikacji.
Leczenie łuszczycy paznokci
Zmiany na paznokciach mogą być jednym z najbardziej uporczywych objawów łuszczycy. W leczeniu tego rodzaju zmian stosuje się zarówno miejscowe terapie, jak i leki ogólne. W przypadku bardziej zaawansowanych zmian skuteczne mogą być leki biologiczne, które działają precyzyjnie na mechanizmy wywołujące chorobę. Fototerapia bywa pomocna, szczególnie w łagodniejszych formach łuszczycy paznokci.
Fototerapia
Fototerapia, czyli leczenie światłem, jest jedną z najbardziej efektywnych metod w przypadku rozległych zmian skórnych. Najczęściej wykorzystuje się promieniowanie UVB o długości fali 311 nm, które działa przeciwzapalnie i wspomaga regenerację skóry. Alternatywą jest metoda PUVA, polegająca na połączeniu światła UVA z psoralenem, co zwiększa skuteczność terapii. Dla pacjentów z mniejszymi zmianami stosuje się selektywną fototerapię, która ogranicza ekspozycję zdrowej skóry na promieniowanie.
Leczenie ogólne
W przypadku ciężkiego przebiegu choroby lub nieskuteczności innych metod leczenia, stosuje się terapię ogólną. Do najczęściej wykorzystywanych leków należą metotreksat, który hamuje procesy zapalne, oraz cyklosporyna, działająca immunosupresyjnie. Acytretyna, wpływająca na regenerację skóry, również znajduje zastosowanie w leczeniu łuszczycy. Ostatnie lata przyniosły dynamiczny rozwój terapii biologicznych, które skutecznie kontrolują ciężkie przypadki choroby, precyzyjnie działając na mechanizmy wywołujące stan zapalny.
Leczenie łuszczycy wymaga indywidualnego podejścia i konsekwencji w terapii. Dzięki nowoczesnym metodom leczenia pacjenci mają szansę na znaczną poprawę jakości życia, minimalizację objawów i skuteczną kontrolę choroby. Regularne konsultacje z dermatologiem oraz wdrożenie odpowiednich form terapii są kluczem do sukcesu w walce z łuszczycą.
Reklama
Dieta w łuszczycy
Coraz więcej badań naukowych potwierdza znaczenie odpowiedniej diety w łuszczycy. Właściwy sposób odżywiania może wspomagać leczenie i łagodzić objawy choroby. Szczególne znaczenie ma ograniczenie spożycia tłuszczów zwierzęcych i zwiększenie podaży kwasów omega-3, które mają działanie przeciwzapalne. Pacjenci powinni unikać alkoholu, który może zaostrzać przebieg choroby.
Istotne jest także utrzymanie prawidłowej masy ciała, ponieważ otyłość może negatywnie wpływać na przebieg łuszczycy i skuteczność jej leczenia. Dieta powinna być bogata w witaminy i minerały, szczególnie witaminę D, która odgrywa ważną rolę w regulacji procesów zapalnych w skórze.
Reklama
Życie z łuszczycą - jak sobie radzić?
Łuszczyca to nie tylko problem dermatologiczny, ale także duże wyzwanie psychologiczne. Widoczne zmiany skórne mogą wpływać na samoocenę i relacje społeczne pacjentów. Dlatego bardzo ważne jest kompleksowe podejście do choroby, uwzględniające zarówno aspekt medyczny, jak i psychologiczny.
W codziennym życiu z łuszczycą istotne jest regularne stosowanie zaleconych leków i przestrzeganie zaleceń lekarskich. Równie ważne jest unikanie czynników zaostrzających chorobę oraz dbanie o odpowiednią pielęgnację skóry. Wiele osób znajduje wsparcie w grupach pacjentów i organizacjach zrzeszających chorych na łuszczycę.
Osoby z łuszczycą mogą prowadzić normalne, aktywne życie zawodowe i towarzyskie. Kluczowe jest zrozumienie natury choroby i nauczenie się życia z nią. W przypadku pogorszenia stanu skóry lub pojawienia się nowych objawów należy niezwłocznie skonsultować się z dermatologiem, który może zmodyfikować leczenie i pomóc w kontrolowaniu choroby.
Reklama
Łuszczyca u kobiet w ciąży
Łuszczyca w ciąży może przebiegać łagodniej, jednak u niektórych kobiet obserwuje się niestety zaostrzenie objawów. Wybór bezpiecznych metod leczenia jest kluczowy dla zdrowia zarówno matki, jak i dziecka. Kobiety w ciąży najczęściej stosują leczenie miejscowe, takie jak emolienty, delikatne preparaty złuszczające czy środki z witaminą D3. W cięższych przypadkach lekarze mogą zalecić fototerapię UVB, która też nie stanowi większego zagrożenia. Stosowanie leków ogólnych, takich jak cyklosporyna, wymaga szczególnej ostrożności i decyzji specjalisty. Tylko regularna kontrola dermatologiczna oraz współpraca z ginekologiem pozwalają skutecznie kontrolować objawy łuszczycy w ciąży, nie niosąc jednocześnie niebezpieczeństwa, jeśli chodzi o rozwój płodu.
Łuszczyca u dzieci
Łuszczyca u dzieci może mieć nieco inny przebieg niż u dorosłych, a jej objawy często pojawiają się w fałdach skórnych, na owłosionej skórze głowy czy twarzy. Choroba u najmłodszych wymaga szczególnego podejścia, ponieważ delikatna skóra dziecka może być bardziej wrażliwa na działanie leków.
W leczeniu łuszczycy u dzieci najczęściej stosuje się terapie miejscowe, takie jak delikatne preparaty złuszczające, kremy z witaminą D3 oraz miejscowe glikokortykosteroidy w niskich dawkach. W przypadku bardziej rozległych zmian lekarze mogą zalecić fototerapię, która jest bezpieczną i skuteczną metodą również u młodszych pacjentów.
Kluczowym elementem terapii jest regularna pielęgnacja skóry, obejmująca stosowanie emolientów, które zapobiegają nadmiernemu przesuszaniu naskórka i wspomagają regenerację. Rodzice powinni także zwracać uwagę na czynniki wywołujące zaostrzenia choroby, takie jak infekcje, stres czy urazy skóry.
W przypadku ciężkich postaci łuszczycy, gdy inne metody zawiodą, możliwe jest wdrożenie leczenia ogólnego, jednak decyzja o jego zastosowaniu wymaga dokładnej analizy korzyści i ryzyka. Regularne wizyty u dermatologa i edukacja rodziców są kluczowe dla skutecznego leczenia i poprawy komfortu życia dziecka.