Czerniak jest jednym z częstszych nowotworów skóry, spośród nich najbardziej złośliwym. Wywodzi się z komórek barwnikowych skóry, tzw. melanocytów. W równym stopniu dotyczy mężczyzn i kobiet.
Zgodnie z najnowszymi badaniami zachorowalność (czyli liczba nowych przypadków choroby na 100 tysięcy osobników w populacji w danym przedziale czasowym, zwykle roku) na ten nowotwór w Polsce jest względnie niska w porównaniu z krajami o dużym stopniu nasłonecznienia w ciągu roku, jak np. Australia, zwykle około 3 nowych przypadków na 100 tysięcy osób na rok.
Reklama
Czerniak - co to jest?
Skóra każdego zdrowego człowieka składa się z trzech podstawowych warstw, idąc od najbardziej zewnętrznej jest to:
- naskórek,
- skóra właściwa
- tkanka podskórna.
Dodatkowo w każdej z nich można wyróżnić kilka kolejnych. Proces rozrostowy w czerniaku odbywa się w najgłębszej warstwie naskórka, tzw. warstwie podstawnej. Obok szeregu innych komórek zlokalizowane są tam również melanocyty. Ich liczba zmienia się w zależności od obszaru skóry. Odpowiedzialne są za produkcję barwnika, tzw. melaniny.
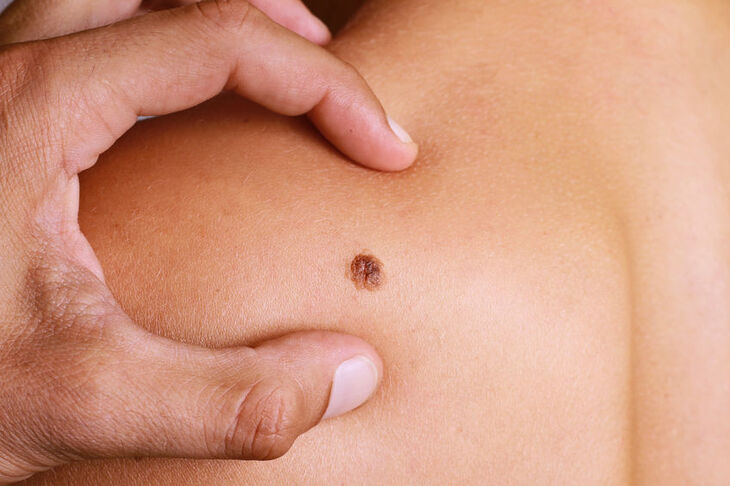
To ona przyczynia się do powstania brązowego zabarwienia skóry podczas i po opalaniu. Czerniak lokalizuje się w każdym obszarze skóry, wywodzić się może zarówno ze skóry niezmienionej chorobowo, jak i z istniejących wcześniej znamion barwnikowych.
Wyróżnia się 5 głównych typów czerniaka złośliwego:
- wywodzący się z plam soczewicowatych – należy do odmiany łagodnej, lokalizuje się głównie w obrębie twarzy i w obrębie wszystkich innych obszarów odsłoniętych (czyli takich, które dostępne są dla promieni słonecznych), rozwijają się przez wiele lat;
- umiejscowiony na kończynach wychodzący z plam soczewicowatych (tzw. akralny) – stosunkowo rzadka odmiana, zajmuje okolice okołopaznokciowe dłoni i stóp, rozwija się wolno (nawet kilka lat) i może się to zakończyć całkowitym zniszczeniem płytki paznokciowej zajętego palca;
- szerzący się powierzchownie – najczęstszy typ nowotworu, zwykle wywodzi się ze znamion barwnikowych, również tych atypowych (czyli takich, w których podczas badania mikroskopowego, stwierdzono cechy mogące szczególnie predysponować do rozwoju nowotworu), zwykle u osób w średnim wieku, najczęściej lokalizuje się w obrębie środkowych i dolnych partii ciała (tułów i kończyny dolne), rozwija się stosunkowo wolno;
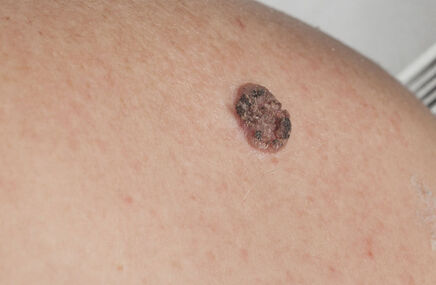
- guzkowy – odmiana spotykana rzadziej, jest za to groźniejsza od wyżej wymienionych, w równym stopniu może się rozwijać ze skóry zdrowej oraz ze znamion barwnikowych, zwykle lokalizuje się w obrębie głowy, karku i pleców, rozwija się zdecydowanie szybciej niż pozostałe odmiany, nawet w ciągu jednego roku;
- bezbarwnikowy – najrzadszy i jednocześnie najgroźniejszy z wszystkich typów czerniaka, swój obraz zawdzięcza zmniejszonej produkcji melaniny przez komórki nowotworowe.
Reklama
Czerniak - jak powstaje?
Za główny czynnik powodujący powstanie czerniaka złośliwego uważa się promieniowanie UV. W melanocytach, tak jak w większości komórek organizmu człowieka, zawarty jest indywidualny dla każdej osoby materiał genetyczny w postaci łańcucha DNA.
Szereg czynników, w tym promieniowanie UV, wpływają na niego negatywnie do tego stopnia, że pomimo obecności systemów naprawczych dochodzi do nieodwracalnego uszkodzenia DNA (tzw. mutacji). W normalnych warunkach odkrycie mutacji i brak możliwości jej usunięcia doprowadza do uruchomienia mechanizmów śmierci komórki (tzw. apoptozy), jednego z elementów obrony organizmu przed rozplemem nieprawidłowych, „chorych” komórek. Jednak geny odpowiedzialne za ten mechanizm również mogą ulec uszkodzeniu.
Komórka, w której zlokalizowany jest wadliwy materiał nadal podlega podziałom przenosząc zmutowane informacje na komórki potomne. Jest to podstawa transformacji prawidłowych melanocytów, obecnych w skórze każdego zdrowego człowieka, w melanocyty nowotworowe, charakterystyczne dla czerniaka (tzw. transformacja złośliwa). Procesy te obserwuje się ze wzmożoną intensywnością u osób szczególnie predysponowanych do rozwoju choroby:
- jasną karnacją,
- niebieskimi oczami,
- rudymi włosami,
- skłonnością do piegów,
- ze schorzeniami genetycznymi,
- obecnością znamion barwnikowych.
Proces uszkodzenia materiału genetycznego zachodzić może z większą łatwością, a jednoczesne, znaczne osłabienie mechanizmów naprawczych finalnie przyczynia się do zwiększenia zachorowalności w tej grupie.
Oprócz bezpośredniego wpływu promieniowania na melanocyty zaobserwowano też ingerencję w elementy odpowiedzi immunologicznej w obrębie skóry. U osób chorych zostaje ona znacznie osłabiona. Czerniak jest nowotworem immunogennym, znaczy to, że po kontakcie elementów jego budowy (np.: białek zawartych w błonie komórkowej) z komórkami układu immunologicznego, powstają specyficzne przeciwciała, mające za zadanie ograniczyć lub zahamować rozwój nowotworu.
W wyniku osłabienia mechanizmów odporności przeciwciała nie są wytwarzane w odpowiedniej liczbie, co umożliwia rozplem komórek nowotworowych i powiększanie się czerniaka. Potwierdza to częstsze występowanie i szybszy postęp choroby u osób z obniżoną odpornością.
Reklama

Czerniak złośliwy - jak rozpoznać?
Nowotwór rozwija się zarówno na podłożu wcześniej istniejących znamion, jak i w obrębie skóry nie zmienionej. Biorąc pod uwagę pierwszą możliwość wymienia się kilka cech pozwalających podejrzewać transformację w kierunku czerniaka złośliwego:
- zmiana kształtu znamiona – im większą cechuje się asymetrią, tym silniejsze podejrzenie rozwijającego się nowotworu;
- pojawienie się nieregularnego ograniczenia – może być poszarpane, nieostre czy tzw. wielocykliczne;
- pojawienie się nieregularnego zabarwienia – nowe, wcześniej nie zauważone, obszary czarne, niebieskie, różne odcienie brązu, czarno-różowe, częste przejaśnienia w części środkowej świadczące o regresji zmiany, wyraz miejscowej reakcji zapalnej;
- zwiększenie rozmiaru zmiany – istotna dla diagnostyki i rokowania jest średnica powyżej 6 mm, ważna jest też szybkość z jaką dochodzi do zwiększenia rozmiarów, charakterystyczna dla poszczególnych odmian czerniaka (patrz wyżej punkt Opis choroby);
- pojawienie się czerwonej lub różowej obwódki zapalnej dookoła zmiany – jest wyrazem aktywności komórek układu immunologicznego i rozwoju lokalnego odczynu zapalnego w odpowiedzi na kontakt z obcymi antygenami (pochodzącymi z komórek nowotworowych);
- okolica zmiany razem z jej podstawą może stać się zgrubiała i twardsza od otaczającej zdrowej skóry – jest to spowodowane, podobnie jak wymienione wyżej zaczerwienienie, napływem komórek zapalnych.
Pojawienie się zmian w obrębie zdrowej dotychczas skóry, których istnienia wcześniej nie zanotowano, a posiadających podobne cechy, również przemawiać może za transformacją w kierunku czerniaka i w tym samym stopniu podlegają dalszej szczegółowej diagnostyce.

Czerniak - przyczyny i czynniki ryzyka
Do najważniejszych przyczyn rozwoju czerniaka zalicza się:
- długotrwałe narażenie na działanie światła słonecznego – szczególnie niebezpieczne są poparzenia słoneczne, zwłaszcza w młodym wieku, czerniak ma skłonność do ujawniania się nawet po 15 lub 20 latach od tego wydarzenia; równie ważne jest nieprawidłowe korzystanie z solarium, najnowsze badania dowiodły, że w sposób pośredni (poprzez osłabienie układu odpornościowego w skórze) pewien rodzaj promieniowania (UVA) emitowany przez aparaty wpływa znacząco na rozwój czerniaka;
- indywidualna wrażliwość pacjenta na światło słoneczne – jest uwarunkowaną genetycznie reakcją na światło słoneczne, od skóry łatwo ulegającej poparzeniom i nigdy nie opalającej się, do opalającej się wyraźnie i trwale jednocześnie nie ulegając poparzeniom; najgorzej rokuje skóra jasna o wysokim stopniu wrażliwości;
- obecność licznych znamion barwnikowych – wśród nich wyróżnić można przede wszystkim znamiona atypowe jako jedną z częstszych przyczyn;
- schorzenia dziedziczne związane z zaburzeniami barwnikowymi – xeroderma pigmentosum;
- wszelkie stany przebiegające z obniżeniem odporności – należy do nich przewlekłe stosowanie leków immunosupresyjnych u pacjentów po przeszczepach narządów, glikokortykosteroidów, nosicielstwo ludzkiego wirusa upośledzenia odporności (HIV), wrodzone zespoły niedoboru odporności;
- czynniki genetyczne – stwierdzono rodzinną skłonność do występowania nowotworu, dotyczy krewnych pierwszego stopnia;
- czynniki hormonalne – nowotwór niekiedy ujawnia się w okresie pokwitania, ciąży i połogu, w wyniku stosowania doustnych środków antykoncepcyjnych i hormonalnej terapii zastępczej.
Początek treści sponsorowanej
Każdy z nas może być posiadaczem zmutowanych genów odpowiedzialnych za niektóre warianty chorób dziedzicznych. Zaawansowane testy DNA wykrywają nosicielstwo wybranych chorób genetycznych, co jest nieocenione dla planowania rodziny i przyszłości swoich dzieci. Wczesna świadomość o posiadaniu dziedzicznych obciążeń, pozwala na odpowiednie przygotowanie i zminimalizowanie ryzyka przekazania chorób potomstwu. Sprawdź tutaj, jakie choroby są poddawane analizie.
Koniec treści sponsorowanejDo najważniejszych czynników ryzyka rozwoju czerniaka skóry zalicza się:
- długotrwałe narażenie na działanie promieni słonecznych przebiegające z poparzeniem lub zaczerwienieniem skóry, zwłaszcza w wieku młodzieńczym;
- korzystanie z solarium (z towarzyszącym zaczerwieniem skóry i oparzeniami);
- rezygnacja z kremów z filtrami UVA i UVB podczas opalania;
- czerniak wśród krewnych o wysokim stopniu pokrewieństwa;
- czerniak wykryty w przeszłości u pacjenta;
- zestaw cech: jasna karnacja, niebieskie oczy, rude włosy, skłonność do piegów;
- obecność licznych znamion barwnikowych, głównie tzw. atypowych;
- xeroderma pigmentosum;
- upośledzenie odporności – w wyniku stosowanych leków, wrodzonych bądź nabytych w ciągu życia niedoborów immunologicznych;
- okres pokwitania, ciąża, połóg.
Reklama
Czerniak - objawy przerzutów
W stadium początkowym nowotwór zwykle nie wznosi się ponad otaczającą skórę rozwijając się w jej poziomie (tzw. wzrost horyzontalny). Natomiast w fazie późnej zmiana zaczyna rozrastać się w głąb skóry oraz ponad jej powierzchnię w postaci guzka (tzw. wzrost wertykalny), jednocześnie nadal zwiększając swoją średnicę. Pojawiają się drobne, następnie rozległe owrzodzenia wraz z sączącą się z jego powierzchni treścią surowiczo-krwistą.
Ponadto wyróżniamy szereg objawów wynikających z przerzutów czerniaka do:
- węzłów chłonnych,
- płuc,
- wątroby,
- mózgu,
- kości.
Symptomy zajęcia układu chłonnego zwykle zauważalne są w przypadku węzłów zlokalizowanych powierzchownie (bo są łatwo dostępne we wstępnym badaniu), a są nimi:
- ból pojawiający się przy dotyku;
- wyczuwalne powiększenie węzłów, zwykle o średnicy ponad 2 cm;
- węzły nie przesuwają się względem otaczających tkanek, w tym pokrywającej ich skóry;
- połączenie kilku węzłów w tzw. pakiet.
Oczywiście należy zdać sobie sprawę, że nie każde powiększenie i bolesność węzłów chłonnych równoznaczne jest przerzutowi nowotworowemu. Większość obserwowana jest w przebiegu chorób infekcyjnych i zapalnych o często mniejszym lub nawet znikomym zagrożeniu dla pacjenta.
Wyróżnić można też objawy zajęcia:
- płuc (jak ból, plucie krwią, duszność, objawy zapalenia płuc),
- wątroby (krwawienia z przewodu pokarmowego, zaburzenia krzepnięcia, obrzęki kończyn dolnych, wodobrzusze),
- mózgu (bóle głowy, nudności, wymioty, okresowe zaburzenia przytomności, inne objawy wynikające z uszkodzenia określonych obszarów centralnego systemu nerwowego)
- kości (głównie bóle kostne, częste złamania).
Podobnie jak w przypadku węzłów chłonnych każdy z wyżej wymienionych objawów może występować też w innych jednostkach chorobowych i nie decyduje o rozpoznaniu przerzutu czerniaka.
Reklama
Czerniak - kiedy iść do lekarza?
W przypadku podejrzenia czerniaka należy udać się do dermatologa. Nowotwór szybko zdiagnozowany w większości przypadków jest możliwy do usunięcia w całości i nie grozi nawrotami, choć zależy to oczywiście od odmiany (najgorzej rokuje odmiana guzkowa i bezbarwnikowa). W zależności od wybranej metody leczenia konieczna może być hospitalizacja.
W trakcie wizyty u specjalisty przydatne będą dla pacjenta odpowiedzi na następujące pytania:
- Czy w mim przypadku wystarczające jest wyłącznie usunięcie chirurgiczne zmiany?
- Czy konieczna będzie chemioterapia luba radioterapia?
- Jak długo należy prowadzić chemioterapię i jakie mogą być jej skutki uboczne?
- Jakie są dla mnie szanse całkowitego wyleczenia?
Reklama
Czerniak - jakie badania?
Chory zgłaszając się do specjalisty powinien dokładnie opisać swoje obecne dolegliwości, czy podobne zdarzały się już w przeszłości, wymienić choroby, na które aktualnie cierpi włączając w to uwarunkowane genetycznie, czy schorzenie pojawiło się u któregoś z członków rodziny, wymienić wszystkie przyjmowane obecnie leki, skłonność do alergii, jeśli tak, to na co.
1. Istotnym narzędziem diagnostycznym w przypadku czerniaka złośliwego jest badanie fizykalne przeprowadzane podczas wizyty w gabinecie specjalisty. Konieczne jest, aby pacjent był gotów zaprezentować lekarzowi każdy fragment ciała, nie tylko miejsce występowania zmiany. W ten sposób przeprowadzane jest pełne, prawidłowe badanie dermatologiczne. Oglądaniem i dotykiem specjalista ocenia charakter zmian i ich zgodność z kryteriami rozpoznania.
2. W przypadku podejrzenia czerniaka decydującym elementem procesu diagnostycznego jest badanie histopatologiczne usuniętej zmiany. W przeciwieństwie do innych zabiegów polegających na pobraniu materiału, czerniaka wycinamy w całości. Umożliwia to określenie stopnia naciekania podłoża przez komórki nowotworowe, wpływa tym samym na rokowanie u pacjenta. Zabieg jest całkowicie bezbolesny, bo poprzedzony podaniem podskórnie środka znieczulającego miejscowo (np. lidokainy). Zdarzają się przypadki alergii na ten lek, dlatego niezmiernie ważne są informacje na ten temat w trakcie wstępnej rozmowy ze specjalistą. Jako że pobranie całej zmiany wiąże się z ubytkiem skóry, może być konieczne założenie przynajmniej jednego szwu chirurgicznego. Usuwa się go po kilku dniach, rana goi się i pozostawia jedynie niewielką bliznę.
3. Jeśli istnieją podejrzenia przerzutów odległych (wysunąć je można na podstawie rozwijających się nowych objawów) wykonuje się badania oceniające stan najczęściej zajmowanych narządów. W przypadku płuc podstawą jest RTG klatki piersiowej. Wykonuje się zwykle zdjęcia w dwóch projekcjach, tylno-przedniej, gdy pacjent stoi z obnażoną klatka piersiową (włączając górną część bielizny u pań) tyłem do aparatu a przodem do kliszy oraz w projekcji bocznej, gdy pacjent stoi między aparatem a kliszą, bokiem do obydwu struktur. Badanie jest bezbolesne, nie wymaga wcześniejszego przygotowania i trwa kilka minut. W celu lepszego uwidocznienia zmian wykonać można tomografię komputerową klatki piersiowej, również bezbolesną i nie wymagającą przygotowania, ale trwającą nieco dłużej. Obydwie metody pozwalają uwidocznić drobne, rozsiane ogniska przerzutowe.
4. Przy podejrzeniu przerzutów do wątroby wykonać należy badania biochemiczne krwi. Powinno być wykonywane rano, na czczo, gdyż spożyty posiłek oraz pora dnia mają znaczący wpływ na wynik badania. Pacjent powinien być spokojny, odprężony, nie powinien wykonywać intensywnego wysiłku oraz przyjmować leków przed badaniem. Ocenia się stężenie enzymów wątrobowych AspAT, ALAT i fosfatazy alkalicznej ALP, które normalnie nie powinno przekraczać 40 jednostek/L (AspT i AlAT) i 70 jednostek/L (ALP).
5.Z badań obrazowych wykonać należy USG jamy brzusznej, które nie wymaga uprzedniego przygotowania, jest bezbolesne, szybkie i obecnie łatwo dostępne oraz tomografię komputerową jamy brzusznej, zwykle z podaniem kontrastu (ponownie ważne jest zasygnalizowanie lekarzowi, w trakcie wstępnej rozmowy, wystąpienia w przeszłości jakichkolwiek reakcji alergicznych, w tym na podanie środka kontrastującego).
6. Ostatnim etapem diagnostyki przerzutów do wątroby jest biopsja narządu i ocena mikroskopowa wycinka, przeprowadzana w znieczuleniu miejscowym.
7. W przypadku podejrzenia przerzutów do mózgu wykonać należy tomografię komputerową głowy, ewentualnie badanie rezonansu magnetycznego (MRI). Ostatnie z wymienionych trwa stosunkowo długo, lecz pozwala postawić rozpoznanie z dużą dokładnością.
8. Przerzuty do kości diagnozowane są za pomocą scyntygrafii, nie jest ona jednak specyficzna, gdyż nie pozwala odróżnić nowotworu od nasilonej osteoporozy. W celu potwierdzenia przerzutu wykonać można dodatkowo tomografię komputerową i badanie rezonansu magnetycznego.
Niekiedy nie jest możliwe wykonanie niektórych z wcześniej wymienionych badań. Pacjent z wszczepionymi w przeszłości metalowymi elementami (np. z przyczyn ortopedycznych) powinien być wykluczony z badania metodą rezonansu magnetycznego.
Osoby cierpiące na klaustrofobię również powinny zastanowić się nad MRI oraz tomografią komputerową, gdyż będą musiały pozostać w pozycji leżącej w ograniczonej, niewielkiej przestrzeni dość długi czas. Kobiety w ciąży powinny być poinformowane o szkodliwym działaniu promieniowania na rozwijający się płód, co wykluczyć może przeprowadzenie badania RTG klatki piersiowej oraz tomografię komputerową.
Jednym z elementów procesu diagnostycznego czerniaka jest badanie histopatologiczne usuniętej w całości (sposób preferowany) lub częściowo zmiany skórnej. Ocena mikroskopowa przygotowanego preparatu pozwala określić tzw. stopień klinicznego i histologicznego zaawansowania nowotworu, odpowiednio staging i grading. Mają one ogromne znaczenie przy podejmowaniu decyzji o wyborze najlepszej metody leczenia czerniaka, jak również stanowią podstawę rokowania.
Czerniak - kliniczne stopnie zaawansowania
Określenie go polega na:
- ocenie wielkości zmiany nowotworowej,
- stwierdzeniu obecności komórek nowotworowych w obrębie regionalnych węzłów chłonnych
- przerzutów do odległych narządów (najczęściej mózgu, płuc, wątroby, kości).
Te trzy cechy w skrócie określane są jako TNM, z języka angielskiego odpowiednio tumor – guz, nodes – węzły chłonne, metastases – przerzuty.
W przypadku czerniaka cecha T, oprócz podania wymiarów guza, histopatologicznie określana jest również poprzez użycie tzw. skali Clarka. Patomorfolog ocenia głębokość nacieku komórek nowotworowych w obręb kolejnych warstw skóry (idąc od najbardziej powierzchownej - jest to naskórek, warstwa brodawkowa skóry właściwej, warstwa siateczkowa skóry właściwej, tkanka podskórna). Kierując się tym podziałem wyróżnia się następujące stopnie nacieku czerniaka:
- stopień I – zajęty wyłącznie naskórek;
- stopień II – komórki nowotworowe obecne w warstwie brodawkowej skóry właściwej;
- stopień III – komórki nowotworowe obecne na granicy warstwy brodawkowej i siateczkowej skóry właściwej;
- stopień IV – naciek warstwy siateczkowej;
- stopień V – komórki nowotworowe obecne w tkance podskórnej.
Ponadto istotne jest określenie dokładnej grubości na jaką czerniak nacieka w głąb skóry. Podawana jest w milimetrach i wyznaczono zakresy korelujące z rokowaniem dla pacjenta (im grubszy naciek, tym mniejszy procent przeżycia):
- poniżej lub równo 1 mm;
- powyżej 1 mm a poniżej lub równo 2 mm;
- powyżej 2 mm a poniżej 4 mm;
- równo lub powyżej 4 mm.
Zwykle na wyniku badania histopatologicznego podany jest zarówno stopień zaawansowania wg skali Clarka, jak i grubość zmiany w milimetrach. Z kolei lekarz po zapoznaniu się z wynikiem dopasuje do niego symbol T wraz z odpowiednią cyfrą. Korzystając z grubości nacieków wypisanych wyżej będą to kolejno: T1, T2, T3, T4.
W przypadku czerniaka patomorfolog opisując dostarczone do badania węzły chłonne podaje szczegółowo liczbę zmienionych nowotworowo węzłów. Im więcej tzw. regionalnych węzłów chłonnych jest zajętych, tym mniejsze szanse przeżycia pacjenta bez względu na rozmiar nowotworu (cecha T). Wyróżnia się następującą liczbę zajętych węzłów, które korelują z cyfrą przy symbolu N wyznaczaną przez lekarza po zapoznaniu się z wynikiem:
- komórki nowotworowe stwierdzone w 1 węźle chłonnym – N1;
- zajęte 2 lub 3 węzły – N2;
- zajęte 4 i więcej węzłów chłonnych – N3;
- nie stwierdza się utkania nowotworowego w obrębie węzłów chłonnych - N0.
Jako ostatnia podlega ocenie obecność przerzutów, zarówno w obrębie skóry, jak i innych narządów. Oczywiście określenie takowych przez histopatologa, zwłaszcza w obrębie płuc, mózgu, wątroby, kości poprzedzone jest diagnostyką obrazową tych narządów (RTG, tomografia komputerowa, rezonans magnetyczny, scyntygrafia). Brak potwierdzenia przerzutu przez histopatologa oznaczana jest symbolem M0, natomiast M1 potwierdza obecność przerzutów odległych.
Tylko jednoczesne zestawienie tych trzech cech pozwala oszacować możliwości pomyślnego zakończenia i wyleczenia pacjenta. Tak przedstawiają się możliwe kombinacje wyników:
- T1, N0, M0 – rokowanie bardzo dobre – ok. 95% tzw. 5–letniego przeżycia (jest to umownie przyjęty okres ewentualnych wznów nowotworu, które prowadzą do śmierci; przeżycie 5 lat od usunięciu nowotworu bez wznów oznacza praktycznie całkowite wyleczenie);
- T2, N0, M0 – rokowanie dobre – ok. 88% 5–letniego przeżycia;
- T3, N0, M0 – ok. 65% 5–letniego przeżycia;
- T4, N0, M0 – rokowanie złe – ok. 32% 5–letniego przeżycia;
(powyższe przykłady odnoszą się do nowotworów, w których nie stwierdzono przerzutów do regionalnych węzłów chłonnych oraz przerzutów odległych, zatem rokowanie jest proporcjonalne do rozmiaru zmiany)
- T1–4, N1–3, M0 – poniżej 32% 5–letniego przeżycia (w przypadku stwierdzenia obecności utkania nowotworowego w przynajmniej jednym regionalnym węźle chłonnym rokowanie drastycznie się pogarsza bez względu na rozmiar zmiany);
- T1–4, N0–3, M1 – poniżej 32% 5–letniego przeżycia (w przypadku stwierdzenia odległych przerzutów rokowanie drastycznie pogarsza się bez względu na rozmiar zmiany oraz brak lub obecność utkania nowotworowego w regionalnych węzłach chłonnych).
Czerniak - histopatologiczne stopnie zaawansowania
Polega na ocenie dojrzałości komórek nowotworowych, tzn. stopniu ich podobieństwa do prawidłowych, dojrzałych komórek skóry. W przypadku czerniaka wzorem są melanocyty. Wyróżnia się trzy stopnie dojrzałości komórek nowotworowych określane literą G:
- G1 – wysoka dojrzałość, komórki w swej budowie niewiele odbiegają od prawidłowych melanocytów;
- G2 – komórki nowotworowe średnio dojrzałe;
- G3 – niska dojrzałość, komórki nowotworowe wykazują cechy tzw. anaplastyczności, w badaniu mikroskopowym trudno dopatrzyć się cech typowych dla dojrzałego melanocytu.
Obecność opisanych symboli na wyniku i ich interpretacja zgodna z powyższym opisem jest ważna nie tylko dla pacjenta (ze względu na dobre rokowanie nowotworu wysoko zróżnicowanego), ale również dla lekarza. Pozwala podjąć decyzję dotyczącą odpowiedniej metody leczenia. Czerniak o utkaniu komórkowym wysoko zróżnicowanym łatwiej poddaje się leczeniu chirurgicznemu, natomiast nisko zróżnicowany nowotwór chętniej odpowiada na radioterapię lub chemioterapię.
Czerniak - histopatologiczna ocena innych cech złośliwości
Oprócz oceny stopnia zaawansowania klinicznego i histologicznego złośliwości równie ważne jest określenie występowania następujących zjawisk. Potwierdzenie lub brak powinien być wyraźnie zaznaczony na dostarczonym z pracowni histopatologicznej wyniku. Są to:
- typ czerniaka – opisane w punkcie Opis choroby artykułu Czerniak złośliwy, rozpoznanie niektórych z nich (głównie czerniaka guzkowego i bezbarwnikowego) zdecydowanie pogarsza rokowanie chorego;
- sposób wzrostu – powierzchowny (horyzontalny) rokuje lepiej niż wzrost w głąb skóry (wertykalnie);
- zajęcie naczyń krwionośnych i limfatycznych – rozpoznane przez histopatologa zdecydowanie pogarsza rokowanie, sprzyja bowiem szerzeniu się komórek nowotworowych do regionalnych węzłów chłonnych i odległych narządów;
- liczba podziałów komórkowych w określonym obszarze (zwykle jest to 1 mm2) – zawarta w wyniku liczba mitoz, która przekracza 6 na 1 mm2 zwykle znacznie pogarsza rokowanie (nawet 10–krotnie), świadczy bowiem o potencjale nowotworu do wzrostu, naciekania otaczających tkanek, w tym naczyń i dawania odległych przerzutów;
- obecność w obrębie utkania nowotworowego nacieku komórek zapalnych – zdecydowanie polepsza rokowanie u chorego, świadczy bowiem o potencjale ustroju do walki z komórkami obcymi dla organizmu, tym samym ograniczeniu intensywności i szybkości wzrostu nowotworu.
Czerniak - leczenie
Terapię w zasadzie każdego nowotworu możemy podzielić na:
- leczenie operacyjne,
- chemioterapię
- radioterapię.
Oczywiście nie zawsze wykorzystywane są wszystkie trzy elementy. Leczenie czerniaka złośliwego opiera się głównie na resekcji chirurgicznej. Przy zachowanym odpowiednim marginesie zdrowej skóry zwykle zapewnia to całkowite wyleczenie. Jednak możliwe jest wyłącznie przy rozpoznaniu wczesnym czerniaka.
W stadiach późniejszych pojedyncza zmiana naciekać może głębiej położone tkanki i szerzyć się na boki, co znacznie utrudnia usunięcie i zwiększa ryzyko nawrotu po zabiegu. W przypadku ognisk przerzutowych istnieje szansa ich usuwania, również chirurgicznie. Usunięciu powinny również podlegać okoliczne węzły chłonne.
W stadiach zaawansowanych i w obecności przerzutów stosuje się chemioterapię. Nie jest wprowadzana jako podstawowa metoda lecznicza lecz jako jedyne wyjście w przypadku zmian rozsianych i nie podlegających resekcji chirurgicznej. Często w tych stadiach, przy wysokim stopniu nacieczenia tkanek otaczających oraz w bardzo rozległych i mnogich przerzutach, leczenie ogranicza się w zasadzie jedynie do łagodzenia objawów wynikających z uszkodzenia zajętych narządów, jak:
- ból (silnie działające środki przeciwbólowe, morfina i jej pochodne),
- nudności i wymioty (metoklopramid),
- niewydolność wątroby z zaburzeniami krzepnięcia i obrzękami (dieta bogatobiałkowa i leki diuretyczne, jak furosemid).
Specjalnym rodzajem chemioterapii jest, stosowana w przypadku zmian zlokalizowanych na kończynach, tzw. izolowana kończynowa chemioterapia perfuzyjna w hipertermii. Polega na podaniu do tętnicy wysokich dawek leku cytostatycznego przy jednoczesnym ogrzaniu kończyny do 41/42ºC. Te dwa czynniki zastosowane jednocześnie współdziałają, niszcząc komórki nowotworowe.
Radioterapię zwykle stosuje się w ostatniej kolejności:
- w przypadku braku zgody chorego na zabieg,
- w przypadku braku możliwości wykonania zabiegu (z powodu rozmiarów zmiany lub z stanu ogólnego pacjenta, np. zaawansowanej niewydolności serca),
- gdy wykonano zabieg, ale zmiana nie została usunięta doszczętnie,
- gdy stwierdzono przerzuty do kości.
Oczywiście najbardziej skuteczne jest leczenie zmian o najmniejszym stopniu zaawansowania. Dlatego tak ważna jest profilaktyka czerniaka.
Czerniak - profilaktyka
Należy zapobiegać zarówno rozwojowi czerniaka po raz pierwszy w życiu (tzw. profilaktyka pierwotna), jak i jego nawrotom (tzw. profilaktyka wtórna).
1. Pierwsza z nich obejmuje przede wszystkim tzw. bezpieczne opalanie. Z racji tego, że melanina ma właściwości ochronne nie można całkowicie znieść jej produkcji. Skórę należy wystawiać na działanie promieni słonecznych przez krótki czas. Zapobiegnie to zaczerwienieniom i oparzeniu słonecznemu, jednocześnie w bezpieczny sposób wywoła upragnioną opaleniznę. Należy szczególnie chronić skórę w okresie dzieciństwa oraz w godzinach od 10:00 do 15:00.
2. Kolejnym elementem profilaktyki jest stosowanie kremów ochronnych z filtrami UVA i UVB. Należy jednak pamiętać, że aby w maksymalnym stopniu wykluczyć ryzyko rozwoju czerniaka, konieczne jest ich połączenie z wyżej opisanymi zasadami bezpiecznego opalania.
3. Ważne są też regularne wizyty u specjalisty i kontrola podejrzanych o transformacje złośliwą znamion. Zwykle zmiany takie profilaktycznie usuwa się i poddaje ocenie histopatologicznej, umożliwia to ewentualne wczesne rozpoznanie i szybkie wdrożenie leczenia, co automatycznie zwiększa jego skuteczność. Profilaktyka wtórna obejmuje regularne kontrole przez dermatologa okolic skóry po usunięciu czerniaka. Najnowsze badania podają, że powinny one odbywać się co 2 miesiące przez pierwsze dwa lata po rozpoznaniu, następnie co 3 miesiące przez kolejne 3 lata, w końcu przez następne 5 lat co 6 miesięcy.
4. W celu wykluczenia przerzutów należy co 6 miesięcy wykonywać:
- RTG klatki piersiowej
- USG jamy brzusznej.
Ponadto, podobnie jak w przypadku profilaktyki pierwotnej, konieczne jest usuwanie zmian podejrzanych o czerniaka i ich ocena mikroskopowa oraz stosowanie kremów z filtrem wraz z zasadami bezpiecznego opalania.
Przede wszystkim pacjent powinien regularnie kontrolować stan znamion barwnikowych jako potencjalnego źródła czerniaka oraz stosować się do zasad bezpiecznego opalania (unikać słońca w godzinach od 10:00 do 15:00, nie doprowadzać do poparzenia skóry, stosować kremy z filtrem UVA/UVB).
Czerniak - jak sobie radzić?
Pacjenci po postawieniu diagnozy reagują w różny sposób. Pojawia się przede wszystkim strach, ale też złość i poczucie winy. Objawia się to:
- niepokojem,
- zmęczeniem,
- trudnością w koncentracji,
- bezsennością
- kołataniami serca.
Pomoc w tych chwilach znaleźć można rozmawiając z członkami rodziny, przyjaciółmi, psychologiem.
W zasadzie nie stosuje się leczenia domowego w przypadku czerniaka. Właściwa terapia odbywa po przyjęciu pacjenta do szpitala i polega na:
- usunięciu chirurgicznym zmiany,
- chemioterapii
- radioterapii.
Jedynym elementem terapii stosowanym przez pacjenta w domu jest przyjmowanie leków łagodzących objawy wynikające z rozwijających się przerzutów.
W przypadku terapii jest ona ściśle określona. Największe skutki uboczne niesie ze sobą przyjmowanie leków przeciwnowotworowych (głównie cytostatyków). Niszczą one nie tylko komórki nowotworowe, ale też zdrowe, dzielące się komórki organizmu. Skutkuje to np.
- wypadaniem włosów
- spadkiem odporności,
- zaburzeniami krzepnięcia
- anemią (w wyniku uszkodzenia komórek szpiku kostnego).
Pomimo wielu poważnych skutków ubocznych trudno jest całkowicie zrezygnować z terapii cytostatykami ze względu na ich niewątpliwą skuteczność w walce z nowotworem. Istnieje jednak możliwość dobrania leków w taki sposób, aby ich skutki uboczne ujawniły się w jak najmniejszym stopniu.